Terza età. L'invecchiamento istituzionale pre e post-riforma di M. Massa-G. D. Montinari-R. Valdrè

Premessa
Il nostro contributo si concentra su un ambito particolare dell’invecchiamento del paziente psichiatrico, che è l’ambito istituzionale, pre e post-riforma.
La distinzione fra pre e post riforma ci pare essenziale per distinguere due differenti situazioni che si presentano all’osservazione in ambito residenziale: quella dei pazienti che non hanno mai conosciuto l’O.P., potremmo dire propriamente indicati alla ComunitàTerapeutica (cosi’ per come la si intende in termini tecnici, come struttura intermedia), unitamente a quella degli ospiti degli attuali ex OO.PP. — il cosiddetto ‘residuo’ — che dal ’98 sono stati definitivamente dismessi e collocati anch’essi in strutture residenziali a lunga permanenza.
Per quanto riguarda il primo gruppo, osserviamo oggi che anche la popolazione psichiatrica che non ha attraversato l'esperienza degli OO.PP. comincia ad avere un'età che in un certo senso potremo definire "avanzata"; si tratta di situazioni in un certo senso nuove, pazienti che hanno ricevuto trattamenti non istituzionali o per lo meno neo istituzionali e che cominciano ad a invecchiare e per i quali dobbiamo porci il problema di come affrontare il loro invecchiamento.
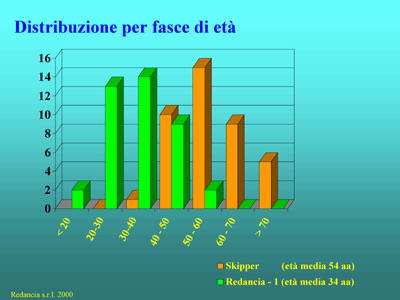
Abbiamo confrontato due esperienze di trattamento residenziale estremamente differenti rispetto alla tipologia di utenza. Una è quella della C.T. Skipper di Masone che raccoglie un'utenza di età avanzata proveniente dagli ex OO.PP.; l'altra è quella della C.T. Redancia - 1 che si occupa di trattamento residenziale per un'utenza relativamente giovane (che comunque non ha quasi mai conosciuto la realtà dell'O.P.).
Disponiamo di alcuni dati che, seppur limitati e circoscritti, offrono comunque una fotografia sull’invecchiamento in ambito residenziale e possono soprattutto prestarsi a spunto di una riflessione più generale.
Per quanto riguarda l’epoca pre-riforma, ci riferiamo all’osservazione avvenuta presso la C.T. Skipper di Masone, che ha ospitato a partire dal Marzo ’98, 40 pazienti provenienti dagli ex OO.PP. di Quarto e Cogoleto.
Ci è parso che la struttura di Masone, pur non essendo una RSA psichiatrica per degenti dell’ex OO.PP., possa comunque rappresentare un campione emblematico proprio perché ospita pazienti diversi per età, sesso, patologia, venendo così a costituire un ressemblement disomogeneo e tipicamente manicomiale, dove il paziente invecchiato si trova a convivere con quello più giovane, col disabile, e così via.
Sull’altro versante, non disponiamo allo stato attuale di un’analoga osservazione sull’invecchiamento istituzionale del paziente psichiatrico post-riforma.
Non c’è stato il tempo. Abbiamo così utilizzato i dati in nostro possesso fino ad oggi sui pazienti ricoverati in questi anni presso le strutture comunitarie Redancia. Alcuni di questi ospiti iniziano ad invecchiare, o perlomeno non possono più considerarsi giovani, e il destino di parte di loro sembra inevitabilmente tracciato nei percorsi istituzionali.
Si tratta per lo più di cinquantenni. Le condizioni del loro invecchiamento, la qualità di vita a cui potranno accedere in quella che un po’ impropriamente chiamiamo terza età (perché si entri in una terza epoca della vita, occorre che si sia passati attraverso una prima ed una seconda, il che non è sempre avvenuto nel caso dei nostri pazienti), dipenderanno in gran parte dal tipo di assistenza che saremo in grado di offrire, residenziale e non. Nell’ambito residenziale, che è il nostro specifico, occorre chiedersi quale tipo di residenzialità consente al paziente psichiatrico un procedere degli anni dignitoso, rispettoso delle esigenze e dei bisogni, sufficientemente protettivo ma nel contempo che promuova un certo grado di autonomia, non spersonalizzante e costantemente vitale.
IL PAZIENTE PSICHIATRICO PRE E POST RIFORMA
Dati della Comunità "Skipper" (Masone, Genova) e Redancia - 1 (Sassello, Savona)
PERMANENZA MEDIA IN OO.PP.: 32,6 anni
Abbiamo quindi, in questo campione, 14 pazienti ultrasessantenni. Il più anziano ha 74 anni, donna.
La Diagnosi psichiatrica prevalente è Schizofrenia Residua.
Le più frequenti patologie organiche associate sono: diabete senile, ipertensione e cardiopatie, epatopatie, cataratta, epilessia. Sono presenti in alcuni casi per gli uomini disturbi prostatici, per le donne disturbi a carico dell’apparato genitale (che richiedono costanti controlli). è prevedibile che, col tempo, si accentui il carico di questi disturbi, invalidando progressivamente pazienti già altamente compromessi.
Il campione dello Skipper ci sembra pertanto di un certo interesse – per il tema della giornata – in quanto presenta due tipi di invecchiamento: quello anagrafico (quasi metà degli ospiti ha più di 60 anni), e quello istituzionale (sono tutti vecchi di istituzione, e di istituzione totale).
Un dato apparentemente contraddittorio consiste nel fatto che i 5 pazienti più anziani (ultra 70enni) non sono quelli più deteriorati, né sul piano psichico né fisico. Si tratta di un piccolo gruppo di pazienti donne, schizofreniche residuali, entrate in O.P. già ad un’età relativamente avanzata o comunque adulta, affette prevalentemente da forme floride di schizofrenia (paranoide, un caso di psicosi bipolare), in alcuni casi con un matrimonio alle spalle che ha garantito loro, fino ad un certo punto, un relativo grado di protezione e accudimento.
Gli ospiti più compromessi, in questo tipo di campione, sono quelli entrati in OO.PP. in età giovanile o addirittura infantile, come è il caso del gruppo dei "disabili", portatori di handicap fisico e/o sensoriale, con concomitante ritardo mentale di difficile quantificazione, sul quale si è verosimilmente in seguito innestata la psicosi, venendo così a comporsi un quadro clinico complesso e precocemente compromesso, in cui più danni si sovrappongono, organici, psichici, farmacologici (è spesso un paziente epilettico, in trattamento con barbiturici dall’infanzia).
A tutto fa da sfondo il danno istituzionale, che si rivela particolarmente intenso per coloro entrati in OO.PP. da giovani o da bambini, portatori anche di qualche difetto fisico o sensoriale (ad es. la sordità) che ha contribuito ad accentuarne l’isolamento e l’aggravarsi del difetto di partenza, in un tipico circolo vizioso.
Diciamo quindi che l’osservazione principale, in tema d’invecchiamento, che si può trarre da un campione tipo quello che stiamo esaminando, è che il principale fattore di deterioramento non consiste tanto nell’età anagrafica, quanto nell’età istituzionale.
Alcune caratteristiche tipiche dell’invecchiamento, che sul piano organico sono date ad esempio dalla perdita delle autonomie funzionali e sfinteriche, dall’esordio di patologie senili, da difficoltà alla deambulazione, e sul piano psichico-cognitivo dal deterioramento ideico e della memoria, dal restringersi della progettualità e del pensiero astratto, dalle stereotipie e dai tratti ossessivi del comportamento, sono già presenti in pazienti relativamente giovani (40-45 anni) in tutta la loro completezza.
Potremmo dire, estremizzando, che la sindrome istituzionale ricalcava il quadro di un precoce decadimento globale della persona, intaccata in tutte le sue sfere di autonomia (fisica, cognitiva e comportamentale), riducendone precocemente gli orizzonti di vita e la progettualità. Avevamo, in un certo senso, dei vecchi giovani.
Non è esatto però neanche sostenere che i due processi, invecchiamento fisiologico e istituzionalizzazione, si sovrappongano. Il tipo di deterioramento osservato in questo campione (che, ricordiamolo, è un campione ‘estremo’ in quanto si rifà unicamente ai pazienti "residuali") non rappresenta un progressivo decadere fisiologico delle funzioni della vita autonoma, ma deriva da un processo che possiamo dire patologico, che consisteva nella mancata stimolazione delle risorse vitali, nell’eccessiva omogeneizzazione dei bisogni, nella spersonalizzazione, nell’anomia (e potremmo continuare con tutte le caratteristiche dei vecchi manicomi).
Un esempio per tutti, che ci comportò lunghe riunioni di équipe, può essere quello dei pannoloni. L’argomento non è sciocco come può apparire, perché riguardava il pesante fardello, per una struttura comunitaria, dell’autonomia sfinterica.
All’arrivo, la maggior parte degli ospiti portava il pannolone, di giorno e di notte.
Ci siamo presto resi conto che nella maggior parte dei casi non si trattava di una reale compromissione organica, ma di una progressiva perdita di funzione: non più stimolata, la funzione "minzione" veniva via via abbandonata e infine del tutto perduta, fino a confondersi con un’incontinenza organica. Lo stesso può dirsi per altre funzioni più complesse, e quindi di più difficile recupero, come ad esempio la parola, la capacità di leggere e scrivere, eccetera.
Provando via via a togliere i pannoloni e ad invitare i pazienti ad usare il bagno, con sollecitazione puntuale da parte dell’operatore, si è potuto in molti casi fare a meno del pannolone, o a ridurne fortemente l’uso. La funzione si riattivava, nel momento in cui veniva rianimata all’interno di una relazione paziente-operatore, personale e sollecita.
Allo stesso modo, abbiamo visto pazienti che hanno parlato dopo lunghi tempi di silenzio, nel momento in cui c’era qualcuno che poneva domande e che si rivolgeva a loro come a persone capaci di rispondere.
Il discorso è lungo e porterebbe lontano.
Si può concludere limitandosi a queste poche riflessioni, quali il nostro campione consente, da cui ne deriva che l’invecchiamento del paziente psichiatrico pre-riforma all’interno degli attuali ex OO.PP. era senz’altro più accelerato nei tempi e più intenso in quanto a perdita di funzioni di autonomia. I pazienti che maggiormente hanno subito il carico di questo deterioramento sono soprattutto quelli entrati in O.P. in giovane età, e portatori di handicap, ritardo mentale o psicosi di tipo negativo.
Tutti, in ogni caso, portano le tracce di marcati tratti di passività istituzionale, abitudine alla delega per tutto quanto li riguarda, chiusura autistica rispetto al mondo e mancanza di speranza.
Una residenzialità diversamente pensata, quale l’ambito comunitario, si è rivelata in grado di "rianimare" e in certi casi propriamente riabilitare, capacità e risorse che sembravano del tutto perdute. E’ ipotizzabile quindi che, in misura certo minore, qualunque residenzialità per il paziente psichiatrico che cronicizzi e stia invecchiando, debba possedere queste caratteristiche: attenzione individualizzata, stimolazione adeguata ma costante, fiducia nelle capacità residue, progetti e relazioni significative.
Se confrontiamo infatti i dati sulle fasce di età delle due strutture residenziali ci rendiamo conto immediatamente che l’utenza "post-riforma" (gli ospiti di Redancia - 1) non ha ancora un’età propriamente avanzata (età media di 34.7 anni). La differenza fra l'età media degli ospiti delle due strutture è di 20 anni. Non va dimenticato tuttavia che anche per i pazienti (ancora abbastanza giovani) che non hanno conosciuto l’esperienza dell’O.P. e che sono ospiti delle C.T. è da prevedere un processo di invecchiamento che sarà sicuramente differente rispetto a quello sperimentato dagli ex-ospiti dell’O.P. Se è vero che le attuali prospettive di trattamento integrato e gli scenari entro i quali esso opera, comprese le strutture residenziali (C.T.), hanno sostanzialmente modificato l’outcome delle patologie psichiatriche gravi, è importante tenere presente che una certa quota di utenza cronica difficilmente potrà fare a meno di residenzialità psichiatrica. A questa utenza dobbiamo rivolgere un’attenzione particolare. Una prospettiva residenziale a lungo termine deve avere delle caratteristiche che come già detto evitino l’instaurarsi dei nuove sindromi istituzionali. Occorre quindi pensare a nuove e diverse strategie riabilitative, che pur capaci di stimolare e mantenere la vitalità e la speranza, siano rispettose dell’età e non banalizzino o umilino gli sforzi e i cedimenti. Possiamo dire che, in questa prospettiva, il campo è ancora del tutto aperto per le C.T., così come è definitivamente chiuso per le istituzioni totali.
Con questo contributo abbiamo voluto prendere in considerazioni due tipi di invecchiamento del paziente psichiatrico grave. Il primo, quello dei pazienti che hanno vissuto l'O.P., è ben conosciuto a tutti ma sembra destinato a scomparire (o quasi). Il secondo no; i pazienti "post-riforma" cominciano ad invecchiare adesso e offriranno nei prossimi anni uno scenario di patologie, bisogni e necessità (fortunatamente) ben diverso. Forse non saranno più necessari gli interventi di rianimazione di cui l'esperienza della C.T. Skipper ne è esempio a dimostrazione del fatto che anche nelle peggiori situazioni di istituzionalizzazione i "giochi non sono mai chiusi". Sarà tuttavia necessario predisporre soluzioni di modulabilità residenziale che rispondano innanzitutto alle caratteristiche individuali della persona che col procedere degli anni modifica le proprie esigenze e capacità un po' come succede anche per tutte le persone "normali"
Considerazioni conclusive
Il presente confronto tra le varie forme di invecchiamento ci suggerisce o, piuttosto, ci impone alcune riflessioni.
Tutti noi che ci occupiamo di residenzialità psichiatrica avvertiamo che semplici formulazioni tradizionali, come quella di "cronicità", pur avendo svolto una funzione in passato, al giorno d’oggi, soprattutto per il livello di critica cui siamo ormai abituati, mostrano i loro limiti e non ci aiutano più a capire e a dare senso alle scelte comportamentali dei pazienti cosiddetti cronici.
Tale operazione di lettura è resa, già di per sé, difficile dalla nostra posizione, perennemente in bilico tra la necessità di fornire una reale protezione e il timore di indurre forme di regressione iatrogena, tra il dare una stimolazione non richiesta (oltre che non gradita) e non dare supporti effettivi all’autonomizzazione, il tutto con l’ineludibile responsabilità di esercitare deleghe inespresse e di gestire continuamente i vissuti di onnipotenza / impotenza che ce ne derivano.
Molto spesso siamo tentati di sottrarci a questi, che pur competendoci professionalmente, sono di fatto dei dilemmi insolubili, rifugiandoci in atteggiamenti ideologici e tecnicistici, che non ci consentono di mettere in atto, il più realisticamente possibile, un autentico sforzo di ricerca e di comprensione. Per esempio: è davvero utopico cercare qualcosa che ci aiuti a nutrire aspettative modeste, ma realistiche, obiettivi stimolanti ma non pericolosi, in un contesto di condivisione con i nostri partner? Qualcosa che assecondi il legittimo desiderio di tutti noi, di essere alleggeriti dal peso (di natura esclusivamente deontologica) di sentirci, in qualche misura, corresponsabili di una passività esistenziale voluta dal paziente ma evitabile o, al contrario, promotori di un attivazione passiva di marca efficientistica, inutile e dannosa. Qualcosa insomma che ci sollevi dall’incomoda condizione di dover decidere (ogni giorno e senza riscontri) se, con la nostra protezione, stiamo precludendo al paziente un percorso di crescita... oppure se, col nostro accanimento riabilitativo, lo stiamo sottoponendo a sofferenze inutili e al rischio di acting out autolesivi. O se invece siamo addirittura indispensabili alla sua sopravvivenza fisica...
Un primo supporto concreto può venirci dal sottoporre ogni singolo caso ad una verifica accurata, affrontando separatamente le componenti in gioco (organico - endogene, psicodinamiche, cognitive, relazionali, istituzionali, ideologico - culturali, ecc.), e valutando adeguatamente la responsabilità di ciascuna di esse nella formazione dei fenomeni osservabili nei pazienti che chiamiamo cronici.
Sarebbe però auspicabile poter disporre di indicatori che dicessero in maniera obiettiva e fruibile se e quanto un paziente è sovra- o sotto- stimolato e rispettivamente sovra - o sotto - protetto dalla permanenza in una data situazione terapeutico - abitativa; fattori predittivi, cioè, della sua capacità (o meno) di acquisire una maggiore autonomia, traducibile nel trasferimento effettivo a una struttura meno protetta o, se è il caso, più protetta.
Scopo di incontri come quello odierno dovrebbe essere il dotarci, attraverso il reciproco scambio, di strumenti del genere, tenendo presente che i nodi teorico - metodologici irrisolti, connessi con la cosiddetta cronicità, non sono appannaggio delle strutture residenziali (e neanche di strutture come gli SPDC e i centri diurni, che, se usate a lungo in modo improprio, possono essere fortemente cronicizzanti), ma sono presenti in molti altri ambiti del lavoro psichiatrico, anche ambulatoriale. Pensiamo, per esempio, a molte forme di psicoterapia a lunghissimo termine, quelle che vengono denominate con termini negativi e vagamente squalificanti (per paziente e terapeuta), tipo "analisi interminabile" o "fallita", "dipendenza cronica", ecc., e che richiederebbero invece prima di tutto una sostanziale revisione dei nostri modelli di approccio concettuale e operativo.








